くも膜下出血に関する問題です。
心理的な問題を知っているということは、「これは心理的な問題で起こる反応ではない」ということもわかるということですから、しっかりと理解しておきましょう。
問26 くも膜下出血の説明として、最も適切なものを1つ選べ。
① 脳梗塞に比べて頻度が高い。
② 症状は24時間以内に消失する。
③ 緩徐に進行する頭痛で発症する。
④ 高次脳機能障害の原因ではない。
⑤ 脳動脈瘤の破裂によって起こる。
解答のポイント
くも膜下出血の定義、症候、発症要因、初期対応と治療などの概要を理解している。
選択肢の解説
① 脳梗塞に比べて頻度が高い。
③ 緩徐に進行する頭痛で発症する。
⑤ 脳動脈瘤の破裂によって起こる。
脳血管障害の別名として用いられる脳卒中は、元来は「脳の病気で突然何かにあたったように倒れる」ことを意味します。
脳血管が詰まると脳梗塞、切れると脳出血、脳動脈にできたコブが破れるとくも膜下出血になり、脳卒中は脳梗塞・脳出血・くも膜下出血の3つの疾患がほとんどを占めています。
その頻度は脳梗塞75%前後、脳出血が15%前後、くも膜下出血が5%前後ほどの割合と言われています。
このように、脳血管障害の中でも脳梗塞は特に頻度の高いものであり、それに加えて、単一臓器の死亡原因としては日本で最も多いものになります。
大切なのはこれらの見分けができることです。
簡単なフローチャートは以下の通りになります。
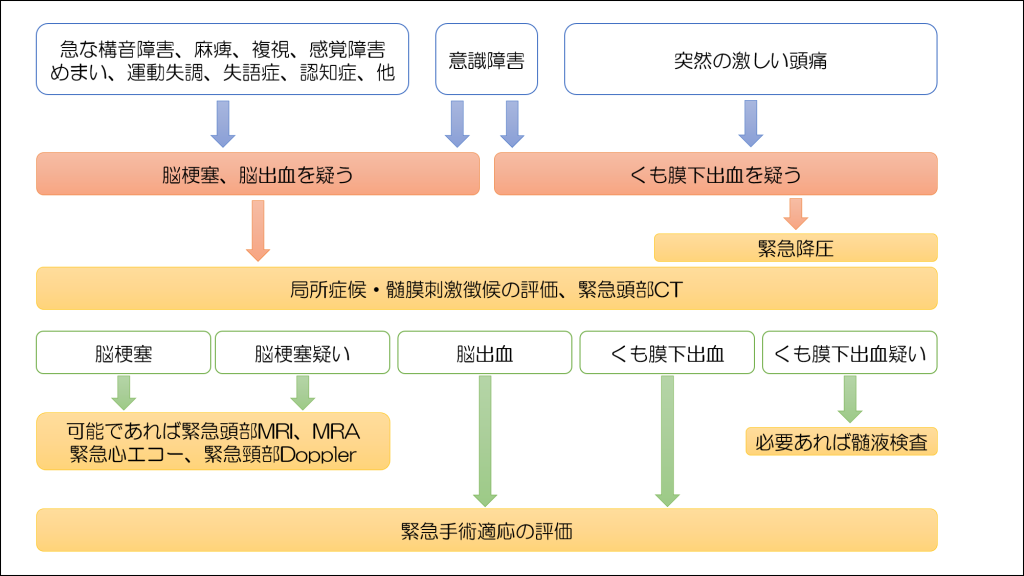
こちらからもわかる通り、突然の頭痛を訴える場合には、くも膜下出血の可能性を考慮することが求められます。
これは徐々に出現するものではなく、ある瞬間から急激に症状を呈することが多いです。
項部硬直も有名な症状の一つではありますが、本症状を認めない患者も多く、身体所見としてはやや信頼性の低いものと認識しておくべきです。
吐き気や嘔吐も典型的な症状ではありますが、これらの症状は他疾患で認めることも多く、やはり頭痛や意識障害を軸として、補助的な所見と考えるべきです。
ただし、頻度は低いものの、突然のめまいのみ認めるような症例も存在するため、疑わしい場合は各種画像検査を行うことを躊躇してはなりません。
なお、近年カナダの研究グループより示された、くも膜下出血の除外基準とも呼ぶべき臨床診断基準の提案がなされました。
具体的には、①40歳以上、②頸部もしくは項部硬直あり、③意識消失あり、④労作時の発症、⑤雷鳴頭痛、⑥頸部屈曲制限、の6項目すべてが当てはまらない頭痛患者は、全例くも膜下出血ではなかったと報告されています。
言い換えれば、これらのうち一つでも当てはまる症状があれば、くも膜下出血も念頭に置きつつ、総合的に診断していくことが求められるということになるわけですね。
上記の通り、突発的な頭痛がくも膜下出血の特徴ですから、突発的な頭痛をきたす疾患はすべて鑑別すべき疾患となります。
頭痛を主訴に来院する場合、多くは片頭痛や緊張型頭痛ですが、比較的急激に発症した頭痛、それもこれまでに味わったことのない頭痛の場合は、くも膜下出血を視野に入れて頭部CTなどの画像検査を行うべきです。
それ以外にも、急性緑内障では強烈な眼痛と瞳孔不同を呈することがあり、くも膜下出血と類似した臨床症状となります。
また、頭痛はないものの、片側の眼瞼下垂や複視を認める場合は、大きな内頸動脈瘤による動眼神経の圧迫症状のことがあり、注意が必要です。
くも膜下出血は、脳脊髄液も含めて脳の周辺を包む「くも膜」と呼ばれる半透明膜と脳との間のスペース(くも膜下腔)に起こった出血を指します。
くも膜下腔には、視神経などの脳神経や、内頸動脈や中大脳動脈などの血管が走行しており、わずかな隔壁は存在するものの、脊髄周辺を含めてひとつながりの空間になっています。
通常、同部位には無色透明の脳脊髄液が貯留しており、血液成分は認められませんが、同部位に出血が起これば、原因のいかんにかかわらず出血は局所に留まることなく脳および脊髄周囲に広く拡散します。
動脈性の出血が起これば、急激な頭蓋内圧上昇を引き起こし、意識障害や激しい頭痛などの強烈な症状を呈することが多いとされ、最重症例では突然心肺停止状態になることもあります。
くも膜下出血は、脳卒中全体の約6%を占めており、脳梗塞や脳出血に比べると頻度は低いものの、40~50歳代でも比較的高頻度に発症しうることが特徴です(上記には5%とありますが、その周辺と思っておいてください。資料によって微妙に数字が違うもので)。
壮年世代の突然死の原因としても有名であり、社会的な認知度も高いです。
くも膜下出血の原因としては、①脳動脈瘤の破裂、②脳動静脈奇形からの出血、③動脈解離による出血、④硬膜動静脈瘻を原因とする出血、⑤腫瘍性病変からの出血、⑥頭部外傷による出血、⑦止血機能異常による出血、などが挙げられますが、脳動脈瘤の破裂によるものがほとんどとされています(脳動脈瘤の破裂が原因の8~9割とされています)。
以上のように、くも膜下出血は脳卒中の中では頻度が低く(圧倒的に脳梗塞の頻度が高い)、脳動脈瘤の破裂が原因のほとんどを占め、急性の頭痛が主徴になります。
よって、選択肢①および選択肢③は不適切と判断でき、選択肢⑤は適切と判断できます。
② 症状は24時間以内に消失する。
④ 高次脳機能障害の原因ではない。
くも膜下出血と診断された場合、まず行うべきことは、①再出血の予防、②頭蓋内圧の管理、③全身状態の安定化、になります。
特に、最重症例では心肺停止状態で搬送されることもあり、心肺蘇生などの救命処置の後、呼吸循環動態の安定化を図らねばなりません。
病院にたどり着くことができた症例の多くは、自らの止血能や頭蓋内圧亢進による圧迫のため、脳動脈瘤からの出血は一時的に止まっていることが多いです。
しかし、内圧変動などで再度出血をきたす可能性があるため、全身状態が落ち着き次第出来るだけ出血源を確定し、専門的な治療を開始しなければなりません。
そのため、一般医療機関に搬入された場合には、専門施設に速やかに搬送する必要があります。
移送時には、移動中の再出血や全身状態の悪化を想定し、医師の同乗が望ましいです。
破裂した脳動脈瘤からの再出血は、発症後24時間以内に起こることが多く、特に発症後6時間以内が多いと言われています。
来院時に昏睡もしくは危機的状態となっている重症例、大型瘤、来院時収縮期血圧高値例、などでは再出血のリスクが高く、これらの例では呼吸循環動態の安定化を図るとともに、十分な鎮痛、鎮静、積極的な降圧を行う必要があります。
このように、脳動脈瘤では頭蓋内圧の上昇によって一時的に出血が止まることはあるものの、その後24時間以内(6時間以内が多い)には再出血することが多いとされています。
ですから、早急な対応が必要になりますね。
くも膜下出血では発症後、2週間程度を急性期として慎重に管理することが多いです。
それを過ぎれば、脳血管攣縮が収まり、急性期を脱したことになります。
急性期には脳血管攣縮対策として、過剰の輸液が行われますが、離脱後は緩やかに体内水分量の適正化を図らねばなりません。
ただし、2週間を超えても血管攣縮が持続していることもあるため、急激な輸液量の減量は避けるべきとされています。
急性期離脱後に起こりうる合併症もあります。
慢性期に非閉塞性水頭症を発症する症例が10~30%程度の頻度で存在し、反応性の低下、記銘力障害、尿失禁、歩行障害などが見られる場合は頭部CT検査などにより水頭症の有無をチェックする必要があります。
また、くも膜下出血後1年間で7%程度に新たにてんかんが生じるという報告があり、脳実質損傷の存在が危険因子とされています。
くも膜下出血の際に硝子体出血が起こり視力低下をきたす「テルソン症候群」は、くも膜下出血患者の5%程度に見られるとされています。
これは、多くは保存的治療で軽快するとされていますが、硝子体出血が吸収しない場合には硝子体切除術を考慮する必要があるため眼科的検査が必要になります。
他にも出血した部位や出血量、発症後から治療に至るまでの時間、合併症の有無などに応じて、症状や後遺症も様々なものがあり得ます。
上記にも高次脳機能障害は含まれていますが、他にも、言葉がうまく話せない・言葉の理解がうまくできないなどの失語症、半分の空間がうまく認識できない、最近の出来事を直ぐ忘れてしまう、注意・集中ができない、意欲や自発性がない、物事をうまく実行できない、用途が判らないなどの認知や行動の障害、などが生じることもあります。
以上のように、くも膜下出血は24時間以内に症状が収まることはなく、むしろもっと早く処置を済ませておかなければ再出血等で更なる悪化が考えられます。
また、予後で高次脳機能障害が生じることもあるとされていますね。
よって、選択肢②および選択肢④は不適切と判断できます。